Vous êtes ici
« Il n’y a pas de santé sans santé mentale »

Près d’un Français sur cinq a souffert ou souffrira de troubles psychiatriques, en particulier de dépressions. Entre 15 et 20 % de la population de notre pays, soit 10 à 13,5 millions de personnes, grossissent en effet les statistiques sur la santé mentale. Ce qui fait de cette catégorie de pathologies la première cause de handicap en France – elle l’est aussi à l’échelle mondiale –, la première cause d’absentéisme au travail, la première cause de décès chez les jeunes adultes – avec dix mille suicides par an –, et la première cause de mort prématurée1, principalement en raison de comorbidités mal prises en charge.
« Il n’y a pas de santé sans santé mentale, souligne Marion Leboyer, directrice du laboratoire Neuropsychiatrie translationnelle de l'Institut Mondor de recherche biomédicale2. Il s’agit d’un enjeu de santé publique majeur. Au-delà des dépenses de santé et de soins, en partie supportées par les individus et leurs familles, certains coûts sont indirects comme la moindre productivité des entreprises du fait d’une participation à l’emploi plus faible. Au total, les coûts liés aux troubles mentaux s’élèvent aujourd’hui à 160 milliards d’euros », rappelle la psychiatre, Grand Prix de la recherche Inserm 2021.
Bien sûr, les vagues successives de Covid-19, la crise climatique, la guerre en Ukraine, l’inflation et bien d’autres nuages porteurs de stress n’arrangent rien à la situation, d’autant que l’offre de soins en psychiatrie traverse une crise aiguë.

Nombreux sont les observateurs, à commencer par les magistrats de la Cour des comptes3, à décrire un secteur sinistré, voire à bout de souffle : perte d’attractivité de la discipline (elle est à la 40e place des spécialités préférées des internes), postes vacants conduisant à la fermeture de lits, épuisement des équipes du secteur hospitalier, diagnostics tardifs, manque d’outils à la disposition des généralistes pour détecter les signaux annonciateurs, inégalités territoriales criantes, parcours de soins éclatés en raison de la faiblesse des liens entre médecine psychiatrique et médecine somatique…, la liste est longue. Quant aux personnes atteintes de troubles psychiatriques et ne recevant aucun soin, impossible de préciser leur nombre, mais leur existence rime forcément avec souffrance, difficulté d’accès aux dispositifs d’insertion sociale, éloignement de l’emploi et stigmatisation.
Le retour sur investissement dans la recherche en psychiatrie est pourtant un des plus élevés de tous les domaines de la santé : il se monte à 37 %, ce qui signifie qu’un euro investi sur ce créneau conduit à 1,37 euro de gain grâce à la diminution du nombre d’hospitalisations, d’arrêts de travail de longue durée, etc. Malgré ce « rendement » record, seuls 4 % du budget de la recherche biomédicale sont alloués à cette spécialité dans l’Hexagone, contre 7 % au Royaume-Uni et 16 % aux États-Unis par exemple. Des spécialistes du cerveau avaient déjà tiré la sonnette d'alarme en 2019 sur ce financement insuffisant (il s’élevait alors à 20 millions d’euros, tandis que la dépense totale dans le secteur de la santé mentale tournait autour de 50 milliards).
Cibler les pathologies les plus invalidantes
« La psychiatrie reste le parent pauvre de la médecine, constate Marion Leboyer. La sous-dotation chronique dont elle fait l’objet freine les avancées en matière de compréhension des causes et des mécanismes physiopathologiques des maladies mentales, en matière de diagnostics et en matière de thérapeutiques. Il est grand temps de mieux nous financer. »



Mais les temps commencent à changer. L’ambitieux projet ProPSY (Programme de recherche en psychiatrie de précision) s’est vu doté en juillet dernier d’un financement de 80 millions d’euros sur cinq ans4. Copiloté par l’Inserm et le CNRS, en partenariat avec la fondation FondaMental, plusieurs universités et centres de recherche5, il cible quatre pathologies mentales classées parmi les plus invalidantes parce qu’elles altèrent gravement la vie des patients sur tous les plans (familial, social, professionnel). Il s’agit de la dépression résistanteFermerEnsemble de symptômes associant perte de l’élan vital, idées de mort ou de suicide récurrentes, sentiment d’angoisse quasi-permanent, ralentissement psychomoteur, fatigue, perte d’appétit, troubles du sommeil, troubles de l’attention, de la concentration et de la mémoire. (qui affecte chaque année près de 3 millions de personnes), des troubles bipolairesFermerDérèglement de l’humeur oscillant entre épisodes de dépression et phases d’exaltation (épisodes de manie). (1,6 million), des troubles du spectre autistiqueFermerTroubles neurodéveloppementaux caractérisés par des comportements répétitifs et des déficits persistants de la communication et des interactions sociales. (700 000) et des schizophréniesFermerEnsemble de symptômes altérant les fonctions cognitives (mémoire, perception, appréciation des choix) et troublant le cours de la pensée. (600 000).
« Toutes sont des affections sévères, fréquentes, complexes, multifactorielles, débutant le plus souvent chez l’enfant ou le jeune adulte, et leur prévalence ne diminue pas, voire tend à augmenter », commente Pierre-Michel Llorca, professeur de psychiatrie à l’université Clermont-Auvergne et membre de l’Institut Pascal6.
Ne plus donner les mêmes médicaments à tout le monde
Le paysage psychiatrique pourrait-il changer de visage grâce à ProPSY ? Les acteurs chargés de la gouvernance du projet l’espèrent. « Pour les maladies cardiovasculaires et le cancer, les progrès accomplis permettent désormais de définir les traitements de manière plus sélective et individualisée, avec une amélioration notable du pronostic. Il est de la même façon urgent de déployer la “médecine de précision en psychiatrie” », argumente ainsi Pierre-Michel Llorca.
« Actuellement, reprend-il, des groupes de patients très hétérogènes sont rassemblés sous la même appellation, comme “dépression”, “schizophrénie”, etc. Mais il existe des formes différentes de ces pathologies. Chacune d’elles présente des caractéristiques propres et nécessite une prise en charge particulière. Aujourd’hui, on a tendance à donner les mêmes médicaments à tout le monde. » Résultats : environ un tiers des malades répondent bien aux traitements, un tiers y répondent partiellement et un tiers n’y répondent pas du tout.
L’ambition cardinale de ProPSY est de « mieux classer les patients en créant des sous-familles distinctes des quatre maladies mentales retenues afin de proposer les meilleures stratégies possible de prévention, de dépistage, de diagnostic et de suivi », explique Renaud Jardri, professeur de psychiatrie à l’université de Lille. « À cette fin, il importe d’identifier des biomarqueursFermerDonnées objectivement mesurables et aisément accessibles apportant une indication prédictive, diagnostique et/ou pronostique sur un processus pathologique et sa réponse à une stratégie thérapeutique. spécifiques de chaque sous-groupe, qu’ils soient génétiques, moléculaires, de neuro-imagerie, de neuro-inflammation, chronobiologiques, cognitifs, psychologiques, électrophysiologiques… Cela permettra notamment de porter un diagnostic précoce et précis sans avoir à se fonder quasi exclusivement sur l’observation clinique, fondée sur des critères subjectifs, qualitatifs (essentiellement le comportement et la parole du patient, Ndlr), comme c’est actuellement le cas », insiste-t-il.

« Surtout, améliorer la détection, la compréhension et le traitement des troubles psychiques suppose de s’appuyer sur des études de cohortes de patients et de faire travailler ensemble psychiatres, spécialistes des neurosciences, d’imagerie, d’immunologie, de pharmacologie, d’intelligence artificielle, de modélisation, d’épidémiologie, et, bien sûr, de génétique », poursuit Renaud Jardri, également pédopsychiatre au CHU de Lille.
Stress et pollution augmentent les risques
Certes, la fatalité génétique n’existe pas en psychiatrie. Les choses ne sont pas aussi simples. Par exemple, plusieurs milliers de gènes ont d’ores et déjà été associés à l’autisme et à d’autres troubles psychiques, et autant le seront sans doute bientôt. Pour autant, un nombre grandissant de travaux indique sans équivoque que « ces pathologies résultent d’interactions entre des facteurs génétiques et des facteurs environnementaux, explique Marion Leboyer, également pilote scientifique de ProPSY.
« Autrement dit, poursuit la chercheuse, tous les sujets porteurs de variants génétiques impliqués dans les troubles psychiatriques ne seront pas malades, mais tous présentent un risque accru de l’être quand ils sont confrontés à des facteurs exogènes comme le stress, les événements périnataux (infections maternelles, complications obstétricales), la maltraitance pendant l’enfance, la consommation de cannabis à l’adolescence, les traumatismes crâniens, ou même l’urbanicité (fait de vivre en ville) et la pollution. La psychiatrie de précision doit donc s’efforcer de comprendre l’influence de l’environnement sur la manifestation des affections polygéniques que sont les maladies mentales ».
Les études prenant en compte ces facteurs environnementaux, dont certains auraient pu paraître saugrenus il y a peu, ne cessent de se multiplier. Il a ainsi été montré récemment qu’il y a deux fois plus de schizophrènes dans les grands centres urbains qu’en milieu rural, probablement en raison d’un surcroît de pollution, de stress et d’infections inhérent à une densité de population plus élevée7.

De même, une étude a révélé que les personnes migrantes ou appartenant à un groupe ethnique minoritaire présentent un surrisque de troubles psychiatriques, notamment de psychose, et ce jusqu’à la deuxième génération, par rapport aux non-migrants8, sans doute du fait de conditions de vie défavorables et instables, de l’isolement relationnel, etc. Et tout dernièrement, une forte corrélation a été mise en évidence entre pics de pollution aux microparticules et consultations aux urgences pour trouble psychotique et dépression9.
Quand le système immunitaire sème la pagaille...
Autre volet, en plein essor, de la psychiatrie de précision : l’immunopsychiatrie. Il s’agit de l’étude des liens entre l’apparition de symptômes neuropsychiatriques et les dérèglements du système immunitaire (ceux-ci étant responsables d’une inflammation chronique et imputables à des déséquilibres nutritionnels, à l’exposition à des polluants, à un vécu traumatique, etc.). Un dysfonctionnement, notamment, focalise l’attention des chercheurs : celui provoqué par les auto-anticorps.
« Ces anticorps qui s’attaquent à nos propres cellules, au lieu de nous défendre contre les agressions, peuvent se diriger contre des récepteurs cérébraux indispensables au bon fonctionnement des synapses, explique Laurent Groc, de l’Institut interdisciplinaire de neurosciences à Bordeaux10. Ils y sèment une pagaille terrible et génèrent des symptômes psychotiques : hallucinations, idées délirantes, troubles cognitifs… Nous avons montré avec Marion Leboyer qu’entre 10 et 20 % des patients diagnostiqués schizophrènes sont porteurs de ces auto-anticorps et souffrent, en réalité, de ce que nous avons appelé une “psychose auto-immune”. »

Or, cette nouvelle entité clinique ne répond pas aux neuroleptiques. Pire, l’administration de ces médicaments aggrave la situation. D’où l’importance de « détecter, chez les sujets présentant des troubles psychotiques, la présence d’auto-anticorps qui modifient la dynamique des récepteurs cérébraux, et de proposer à ces patients, s’ils sont séropositifs, une immunothérapie, plaide Laurent Groc. Ce traitement, en plus d’être déjà disponible et peu onéreux, permettrait une amélioration thérapeutique chez ces patients. Un essai clinique est en cours à l’échelle nationale et devrait apporter ses conclusions dans les années à venir ».
Prévoir les crises grâce l'imagerie
Par ailleurs, qui dit psychiatrie de précision dit recours accru à l’imagerie. De plus en plus sophistiquées, les techniques ad hoc, à l’instar de l’IRM anatomique, s’avèrent cruciales pour repérer des modifications de la morphologie de structures cérébrales comme le cortex dont on peut calculer l’épaisseur. Tandis que « l’IRM de diffusion sert à mesurer des défauts de connectivité entre les différentes régions du cerveau, ces connexions étant souvent altérées (c’est-à-dire hyper ou hypo-fonctionnelles) par un trouble psychiatrique », pointe Renaud Jardri.
« Quant à l’IRM fonctionnelle, couplée à des algorithmes d’intelligence artificielle, elle permet déjà de prédire la survenue d’hallucinations auditives chez les patients schizophrènes et devrait bientôt permettre de savoir si un premier épisode psychotique va plutôt évoluer vers un trouble bipolaire, une schizophrénie ou rester un épisode isolé. Enfin, l’IRM à très haut champ magnétique vise entre autres à mieux comprendre le mode d’action des sels de lithium sur le cerveau des patients bipolaires et apporte des informations précieuses sur les concentrations de certains métabolites (molécules produites par les bactéries) qui jouent un rôle clé dans la neurotransmission (transmission d’information d’un neurone à l'autre) », informe l'enseignant-chercheur.
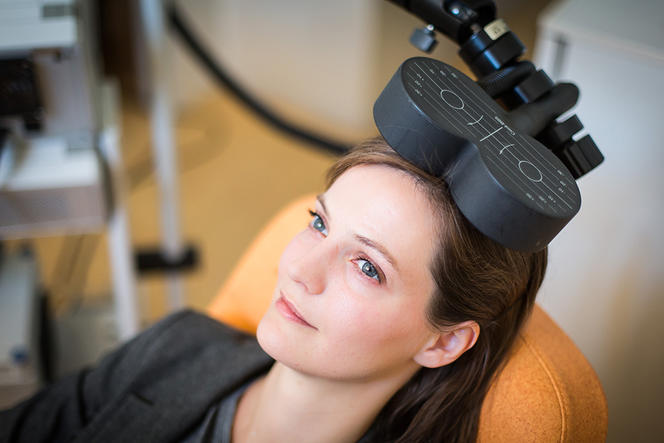
L’ensemble de ces marqueurs (anatomiques, microstructurels, fonctionnels, métaboliques) seront utilisés, avec d’autres, au sein de la cohorte French Minds que le programme ProPSY s’apprête à construire et qui comptera, à terme, dix mille patients. « Tous seront évalués de manière exhaustive et suivis, des années durant, sur le plan clinique, comportemental, environnemental… Jamais une cohorte de cette taille n’avait bénéficié d’un tel suivi, se réjouit Marion Leboyer. Elle va nous permettre de faire de la "haute couture" plutôt que du "prêt-à-porter". »
« C’est un outil absolument indispensable pour décrypter les mécanismes moléculaires, cellulaires et de réseaux impliqués dans les maladies psychiatriques, pour mieux cerner les facteurs de risque, suivre la trajectoire des patients et comprendre ce qui la modifie, pour développer des stratégies ciblées, etc. », résume la chercheuse.
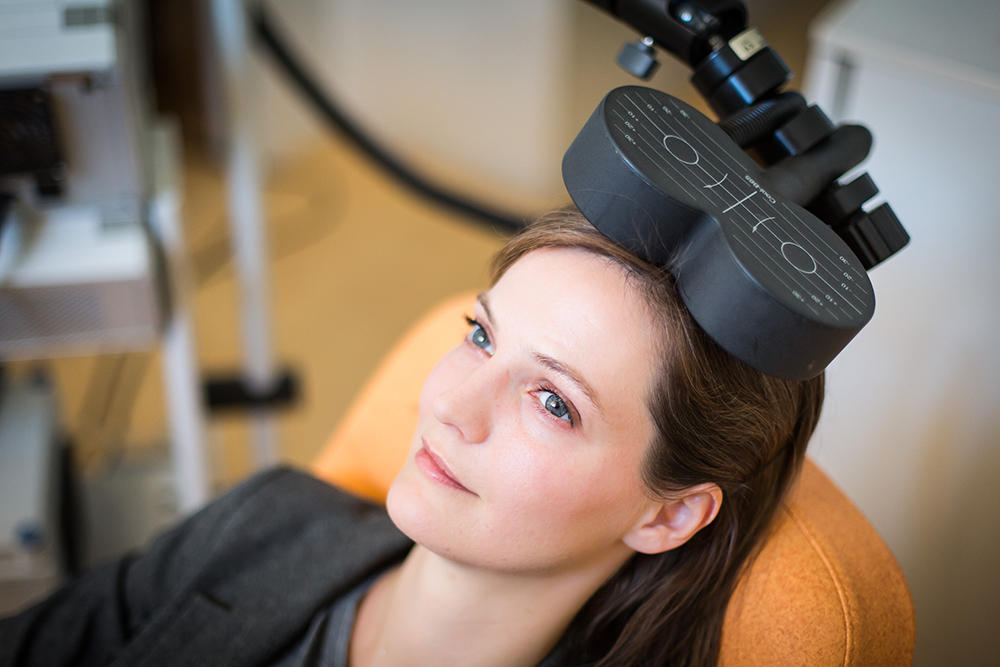
Autre atout de la démarche : les partenariats tissés avec des start-up. Ils devraient contribuer au développement de nouvelles molécules thérapeutiques, mais aussi à l’essor de la stimulation magnétique transcrânienneFermerTechnique indolore consistant à induire de faibles courants électriques dans des zones précises du cerveau pour les stimuler. pour les malades souffrant de dépression sévère, ou encore au déploiement des thérapies numériques11. « Nos patients ont besoin d’innovations. Ils ont le droit à ce que l’on peut faire de mieux pour eux, conclut Marion Leboyer. Mais quelles que soient les avancées de la psychiatrie de précision qu’occasionnera ProPSY, la relation entre patients et soignants restera le fondement essentiel du traitement », rappelle la psychiatre. ♦
À lire aussi sur notre site :
Décoder le langage interne du cerveau
Nouveaux regards sur la dépression
Pour en savoir plus :
La 33e édition des Semaines d'information sur la santé mentale (SISM) se déroule du 10 au 23 octobre 2022 autour de la thématique « Santé mentale et environnement ».
- 1. L’espérance de vie des malades est de quinze ans inférieure à la moyenne.
- 2. Unité Université Paris-Est Créteil/Inserm.
- 3. « Les parcours dans l’organisation des soins en psychiatrie », rapport public thématique, Cour des comptes, février 2021.
- 4. Programme retenu dans le cadre des appels à projets de France 2030 pour les Programmes et équipements prioritaires de recherche (PEPR).
- 5. Unité CEA/Sorbonne Université/Université de Bordeaux/Université de Lille/Université de Paris/Université Paris-Est Créteil.
- 6. Unité CNRS/Université Clermont-Auvergne.
- 7. « Le milieu urbain : un facteur de risque pour les troubles psychotiques ? », Annales Médico-psychologiques revue psychiatrique, février 2021.
- 8. “Treated incidence of psychotic disorders in the multinational EU-GEI study”, JAMA Psychiatry, Janvier 2018.
- 9. “PM2.5 and PM10 air pollution peaks are associated with emergency department visits for psychotic and mood disorders”, Environmental Science and Pollution Research, juillet 2022.
- 10. Unité CNRS/Université de Bordeaux.
- 11. En collaboration avec le PEPR Santé numérique.
Mots-clés
Partager cet article
Auteur
Philippe Testard-Vaillant est journaliste. Il vit et travaille dans le Sud-Est de la France. Il est également auteur et coauteur de plusieurs ouvrages, dont Le Guide du Paris savant (éd. Belin), et Mon corps, la première merveille du monde (éd. JC Lattès).





























































































Commentaires
"Il a ainsi été montré
Clara Romero le 21 Octobre 2022 à 10h39Pourquoi confondre dans cet
StopForcedTreat... le 22 Octobre 2022 à 03h28Connectez-vous, rejoignez la communauté
du journal CNRS